市民の皆さまへ
子宮頸がん
子宮頸がんとは
腟の奥に子宮があります。子宮は腟側の“子宮頸部”とその奥の袋状の“子宮体部”に分けられます。子宮頸部から発生したがんを子宮頸がんといいます。
子宮頸がんは、主に子宮頸部にヒトパピローマウイルス(HPV)が感染することによって発生する悪性腫瘍で、2020年の国立がん研究センターがん情報サービスの統計では、女性生殖器の中で子宮体がん、卵巣がんに次いで3番目に高い頻度を示しています。子宮頸がんは大きく“扁平上皮がん”と“腺がん”に分けられます。年々腺がんの割合が上昇し現在では約20%になっています。多産婦に多く、また若年者に多いのが特徴で、25-34歳の女性の浸潤がんでは乳がんに次いで2番目に多いとされています。好発年齢は30歳から40歳代ですが、進行がんは50歳代以降で多くなると報告されています(図1)。
図1 子宮頸がんの進行期別年齢分布
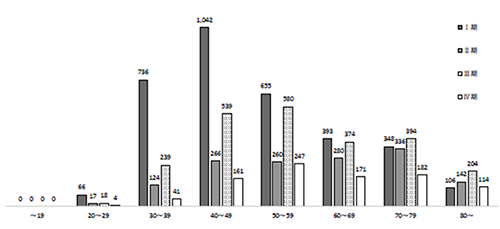
日本産科婦人科学会婦人科腫瘍委員会報告 2022年度治療患者年報
日産婦誌. 2025; 77: 598.
https://fa.kyorin.co.jp/jsog/readPDF.php?file=77/3/077030466.pdf
〔2025.3.28アクセス〕
症状
子宮頸がんは、子宮頸部上皮内病変(異形成)という前がん状態を経てがん化・浸潤します。前がん状態や浸潤初期には、自覚症状がないことが多く、性交渉に伴う接触出血がみられる程度です。子宮がん検診ではこの段階で見つけ、早期治療につなげることができます。そのため、定期的に子宮がん検診を受けることが重要です。
一方で、がんが進行すると、不正性器出血、水腎症による腰痛や、膀胱・直腸への浸潤による血尿・血便が見られることがあります。
診断
子宮頸がんの診断には、「がんがあるのか?がんがあるとしたら、どんなタイプのがんなのか?(子宮頸がんの存在の診断)」と「あるとすればどこまで広がっているのか?(広がりの診断:進行期と治療方針決定に必要)」を調べる検査が必要になります。
● 子宮頸がん・前がん病変(子宮頸部上皮内腫瘍3〔CIN 3:高度異形成/上皮内がん〕、上皮内腺がん〔AIS〕)の存在の診断
- ・細胞診(子宮がん検診)
細胞を直接採取します。専用のブラシやヘラ、綿棒で子宮頸部の細胞を採取します。確定診断ではないので細胞診で異常が疑われる場合は組織診やコルポスコープ診を行います。 - ・HPV検診(子宮がん検診)
ここ最近、子宮頸がんの直接の原因とされるヒトパピローマウイルス(HPV)そのものが子宮頸部に感染しているか否かを検査するHPV単独検診も厚労省から推奨されています。ただし、その実施には対象者の経過観察を含むシステム構築等が必須であるため注意が必要である。 - ・組織診
細胞診で異常が疑われる場合は、疑わしい部分から小さな組織を切り取り、顕微鏡で診断します。がんが認められれば子宮頸がんが確定します。 - ・コルポスコープ診
コルポスコープという拡大鏡で、子宮頸部の粘膜表面を拡大し細かい部分を観察します。コルポスコープで異常が疑われた部位の組織を採取することにより、組織診の診断精度が上がると考えられています。
● 子宮頸がん・前がん病変の広がりを調べる検査(治療方針の決定に必要)
- ・円錐切除術
前がん病変や肉眼的にがんがはっきりしない場合、子宮頸部を円錐状に1~2cmの奥行きで切除する円錐切除術を行います。病変の病理評価・浸潤を顕微鏡下で確認します。 - ・MRI
がんの大きさ、腟壁・子宮傍組織・子宮体部への浸潤・進展、膀胱・直腸など周囲臓器への浸潤、子宮に隣接する卵巣・卵管への進展の有無を調べます。 - ・CT、PET-CT
全身の臓器やリンパ節にがんの転移がないかを評価します。 - ・膀胱鏡・直腸鏡
周囲臓器の膀胱・直腸への浸潤を鏡下で確認します。
● 臨床進行期分類(表1)
進行期とは、がんの進行の程度を示す言葉で、「ステージ」とも言います。がんの大きさや浸潤の具合、リンパ節転移や肺などの遠隔臓器への転移があるかどうかなどで分類されます(表1)。なお、ⅠA期の診断は円錐切除術によって行います。子宮頸がんの5年生存率は進行期ごとに図2のように報告されています。
表1 子宮頸がんの臨床進行期分類(日産婦2020、FIGO2018)
| I期 | がんが子宮頸部のみに認められ、他に広がっていない(体部浸潤の有無は考慮しない) | |||
|---|---|---|---|---|
| IA期 |
組織学的にのみ診断できる浸潤がんで間質浸潤が5mm以下のもの 浸潤が見られる部位の表層上皮の基底膜より計測して5mm以下のものとする 脈管(静脈またはリンパ管)侵襲があっても進行期は変更しない |
|||
| IA1期 | 間質浸潤の深さが3mm以内のもの | |||
| IA2期 | 間質浸潤の深さが3mmを超えるが5mm以下のもの | |||
| IB期 | 子宮頸部に限局する浸潤癌のうち、浸潤の深さが5mmをこえるもの(ⅠA期をこえるもの) | |||
| IB1期 | 腫瘍最大径が2cm以下のもの | |||
| IB2期 | 腫瘍最大径が2cmをこえるが、4cm以下のもの | |||
| IB3期 | 腫瘍最大径4cmをこえるもの | |||
| II期 | 癌が子宮頸部を超えて広がっているが、腟壁下1/3または骨盤壁には達していないもの | |||
| IIA期 | 腟壁浸潤が腟壁上2/3に限局していて、子宮傍組織浸潤は認められないもの | |||
| IIA1期 | 腫瘍最大径が4cm以下のもの | |||
| IIA2期 | 腫瘍最大径が4cmをこえるもの | |||
| IIB期 | 子宮傍組織浸潤が認められるが、骨盤壁までは達しないもの | |||
| III期 | 癌浸潤が腟壁下1/3まで達するもの、ならびに/あるいは骨盤壁にまで達するもの、ならびに/あるいは水腎症や無機能腎の原因となっているもの、ならびに/あるいは骨盤リンパ節ならびに/あるいは傍大動脈リンパ節に転移が認められるもの | |||
| IIIA期 | 癌は腟壁下1/3に達するが、骨盤壁までは達していないもの | |||
| IIIB期 | 子宮傍組織浸潤が骨盤壁にまで達しているもの、ならびに/あるいは明らかな水腎症や無機能腎が認められるもの(癌浸潤以外の原因による場合を除く) | |||
| IIIC期 | 骨盤リンパ節ならびに/あるいは傍大動脈リンパ節に転移が認められるもの(rやpの注釈をつける:画像診断が根拠になったものはrをつける〔例:IIIC1r期〕・病理学的所見が根拠になったものはpをつける〔例:IIIC1p期〕 | |||
| IIIC1期 | 骨盤リンパ節にのみ転移が認められるもの | |||
| IIIC2期 | 傍大動脈リンパ節に転移が認められるもの | |||
| IV期 | がんが膀胱粘膜または直腸粘膜に浸潤するか、小骨盤をこえて広がるもの | |||
| IVA期 | 膀胱粘膜または直腸粘膜への浸潤があるもの | |||
| IVB期 | 小骨盤腔をこえて広がるもの | |||
日本産科婦人科学会・日本病理学会・日本医学放射線学会・日本放射線腫瘍学会編
子宮頸癌取扱い規約 臨床編 第4版.
東京: 金原出版; 2020. p.16-17.
図2 子宮頸がんの進行期別5年生存率(対象:2017年の診断症例)
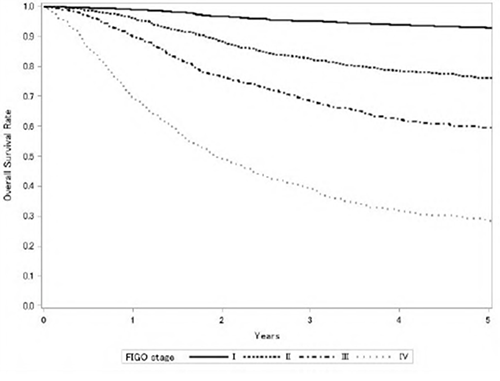
日本産科婦人科学会婦人科腫瘍委員会報告 2022年度治療年報
日産婦誌. 2025; 77: 480.
https://fa.kyorin.co.jp/jsog/readPDF.php?file=77/3/077030466.pdf
〔2025.3.28アクセス〕
治療
子宮頸がんの治療には、手術、放射線治療および化学療法(抗がん剤による治療)があります。がんの病期や年齢、合併症の有無などそれぞれの病状に応じて選択されます
● 前がん病変
- ・CIN3
円錐切除術で完全に切除し、術後病理診断もCIN3であれば治療終了です。
子宮体部は温存できるので妊娠・分娩は可能です。 - ・AIS
CIN3と同様に円錐切除術を行います。しかし、AISは円錐切除術で切除出来る部分より奥に広がっていることがあり、20%に病変が残存した、との報告があります。円錐切除術後、子宮全摘出術を行えばほぼ100%治癒すると考えられます。
妊娠・分娩を強く希望する場合は定期的かつ慎重に経過観察します。 - ・IA1期
- ✓ 円錐切除術でがんの脈管(静脈またはリンパ管)侵襲のない場合
単純子宮全摘出術を行います。
- ☆ 妊娠を強く希望する場合
再発リスクを十分理解していただいた上で円錐切除術を最終治療とし、定期的かつ慎重に経過観察します。
- ☆ 妊娠を強く希望する場合
- ✓ 円錐切除術でがんの脈管侵襲のある場合
単純子宮全摘手術あるいは子宮傍組織をある程度切除する準広汎子宮全摘出術と骨盤リンパ節郭清術を行います。 - ✓ 単純子宮全摘出術後の病理診断でIB期以上が判明した場合
放射線治療や同時化学放射線療法など追加治療を行います。
- ✓ 円錐切除術でがんの脈管(静脈またはリンパ管)侵襲のない場合
- ・IA2期
準広汎子宮全摘出術と骨盤リンパ節郭清術を行います。
- * IA期の場合、厚生労働省が定めた施設基準を満たした施設では腹腔鏡下手術やロボット支援下手術を行われることがあります。
- ・IB期、II期
広汎子宮全摘出術を行います。術後病理診断でリスク評価(表2)を行い、中リスクの場合は放射線治療あるいは同時化学放射線療法を行います。高リスクの場合は同時化学放射線療法を行います。
- ✓ IB1期、IB2期、IIA1期の扁平上皮がん
扁平上皮がんは放射線治療の効果が期待出来るため、手術療法を行わず、根治的放射線療法を行うことがあります。 - ✓ IB1期、IB2期、IIA1期の腺がん
腺がんは扁平上皮がんにくらべて放射線治療の効果が低いため、手術療法が基本となります。 - ✓ IB3期、IIA2期、IIB期
IB3期、IIA2期では手術療法を行わず、同時化学放射線療法を行うことがあります。IIB期の多くは同時化学放射線療法を選択します。 - ✓ 妊孕性温存を強く希望する場合
IB1期の場合、脈管侵襲がない、明らかな骨盤リンパ節転移がない、リスクの十分な理解、の条件を満たしたうえで広汎子宮頸部摘出術を行い、子宮温存を試みることがあります。なお、胃型腺がんや小細胞がんといった特殊な場合は再発リスクが高いため、広汎子宮頸部摘出術の適応外です。
- ✓ IB1期、IB2期、IIA1期の扁平上皮がん
- ・III期、IVA期
手術による病巣切除が困難のため、同時放射線療法を行います。 - ・IVB期
遠隔転移のある状態です。手術や放射線治療でがんの制御は困難です。抗がん剤による化学療法などを行います。
- ✓ 化学療法
抗がん剤治療です。パクリタキセル+シスプラチン(TP療法)、パクリタキセル+カルボプラチン(TC療法)の治療効果が示されています。
近年、これらに免疫チェックポイント阻害剤のペムブロリズマブや腫瘍血管新生を制御する分子標的薬のベバシズマブの併用効果が報告され、保険収載されています。また、免疫チェックポイント阻害剤のセミプリマブの単剤使用の効果も期待でき、保険収載されています。ただ、特有の有害事象があり十分な注意のもとでの使用となります。 - ✓ 手術、放射線療法
転移箇所がごく一部すなわち狭い範囲の場合、手術や放射線療法を行う場合があります。しかし、再発の可能性や体にかかる負担も大きいため、施行には十分な検討が必要です。 - ✓ 緩和的医療
制がんに積極的な治療ではなく、症状を和らげる治療に専念すること(ベストサポーティブケア)も選択肢となります。
- ✓ 化学療法
表2 子宮頸がんの術後再発リスク分類

日本婦人科腫瘍学会編 子宮頸癌治療ガイドライン2022年版.
東京: 金原出版; 2023. 21.
https://jsgo.or.jp/guideline/js/pdfjs/web/viewer.html?file=/guideline/img/keiganguide2022_flow.pdf
〔2025.3.28アクセス〕
再発がんに対する治療
● 放射線治療を行った部位に再発した場合
- ・化学療法
抗がん剤による化学療法を行います。抗がん剤治療です。パクリタキセル+シスプラチン(TP療法)、パクリタキセル+カルボプラチン(TC療法)の治療効果が示されています。
近年、これらに免疫チェックポイント阻害剤のペムブロリズマブや腫瘍血管新生を制御する分子標的薬のベバシズマブの併用効果が報告され、保険収載されています。ただ、特有の有害事象があり十分な注意のもとでの使用となります。 - ・手術療法
再発が骨盤内のみなど、少なく狭い範囲であれば手術療法も選択肢となります。しかし、合併症を来す可能性が高いため現在では標準治療ではありません。 - ・放射線治療
腫瘍縮小効果は期待出来ますが重篤な有害事象をきたす可能性が極めて高いため、標準治療とはいえません。 - ・緩和的医療
制がんに積極的な治療ではなく、症状を和らげる治療に専念すること(ベストサポーティブケア)も選択肢となります。
● 放射線治療を行っていない部分に再発した場合
- ・骨盤内の再発
放射線療法や同時化学放射線療法を行います。 - ・骨盤外の再発
- ✓ 転移病巣が少なく、かつ狭い範囲の場合
放射線治療、同時化学放射線療法あるいは手術を行います。 - ✓ 転移病巣が多く、広範囲の場合
抗がん剤による化学療法を行います。抗がん剤治療です。パクリタキセル+シスプラチン(TP療法)、パクリタキセル+カルボプラチン(TC療法)の治療効果が示されています。
近年、これらに免疫チェックポイント阻害剤のペムブロリズマブや腫瘍血管新生を制御する分子標的薬のベバシズマブの併用効果が報告され、保険収載されています。また、免疫チェックポイント阻害剤のセミプリマブの単剤使用や抗体薬物複合体であるチソツマブ ベドチンの効果も期待でき、保険収載されています(2025年5月25日現在)。ただし特有の有害事象があり十分な注意のもとでの使用となります。
- ✓ 転移病巣が少なく、かつ狭い範囲の場合
- ・脳転移
放射線療法(定位放射線治療あるいは全脳照射)を行います。 - ・骨転移
疼痛緩和や神経症状の改善や予防のため、放射線治療を行います。
* 緩和的医療
制がんに積極的な治療ではなく、症状を和らげる治療に専念すること
(ベストサポーティブケア)も選択肢となります。